一 : 糖尿病的诊断标准,糖尿病的诊断标准是什么,糖尿病的诊断标准有哪些
糖尿病是一种全身慢性进行性疾病,主要是由于胰岛β细胞不能正常分泌胰岛素,从而导致胰岛素绝对不足或者是相对不足,而引起的体内以糖代谢紊乱为主的糖、脂肪、蛋白质三大营养物质的代谢紊乱,导致肝糖原和肌糖原不能合成,因而出现了血糖、尿糖升高及糖耐量降低的一系列症状。
。www.61k.com”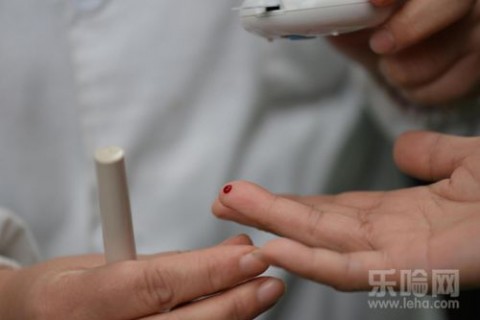
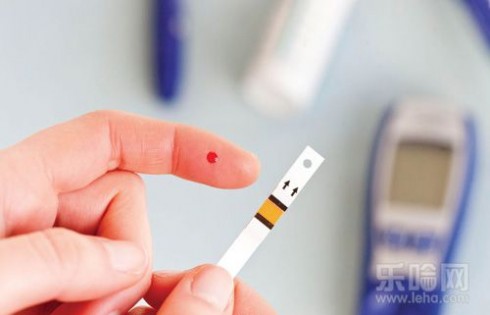
糖尿病症状(典型的糖尿病症状包括多饮、多尿和不明原因的体重下降)并加上血糖检查情况:
随机血糖(指不考虑上次用餐的时间,1天内的任意时间血糖)≥11.1mmol/L;
或者空腹血糖(指空腹状体至少8小时没有进食热量)≥7.0mmol/L;
或者葡萄糖负荷后2小时血糖≥11.1mmol/L即可判定为糖尿病。
备注:无糖尿病症状者,需要另日重复进行测定血糖以明确诊断。
Ⅰ型糖尿病多好发于轻壮年,一般年龄小于30岁,起病突然,三多一少症状表现明显(多饮多尿多食消瘦症状明显),血糖水平高,不少患者以酮症酸中毒为首发症状,血清胰岛素和C肽水平低下,ICA、IAA或GAD抗体可呈阳性。通常情况下单用口服降糖药无效,需用胰岛素治疗。

Ⅱ型糖尿病常见于中老年人,其中肥胖者发病率高,并且多会伴有高血压,血脂异常、动脉硬化等疾病。Ⅱ型糖尿病一般起初发病症状不明显,早期无任何症状,或仅有轻度乏力、口渴,血糖增高不明显者需做糖耐量试验才能确诊。血清胰岛素水平早期正常或增高,晚期低下。

妊娠期糖尿病是指在妊娠过程中初次发现的任何程度的糖耐量异常,不过扩妊娠前已知的糖尿病患者,由于妊娠糖尿病患者病中可能出在其他类型糖尿病,只是在妊娠中显现而已,所以要求再产后6周以上重新按照常规诊断表现进行确认。

二 : 糖尿病的诊断标准
糖尿病是1种与遗传和多种环境因素相关联的以慢性血糖水平增高为特征的代谢紊乱综合征。那么糖尿病的诊断标准是什么呢?
1、什么是糖尿病
糖尿病是1种全身慢性进行性疾病,主要是由于胰岛β细胞不能正常分泌胰岛素,从而导致胰岛素绝对不足或者是相对不足,而引起的体内以糖代谢紊乱为主的糖、脂肪、蛋白质3大营养物质的代谢紊乱,导致肝糖原和肌糖原不能合成,因而出现了血糖、尿糖升高及糖耐量降低的一系列症状。[www.61k.com]
2、糖尿病的诊断标准
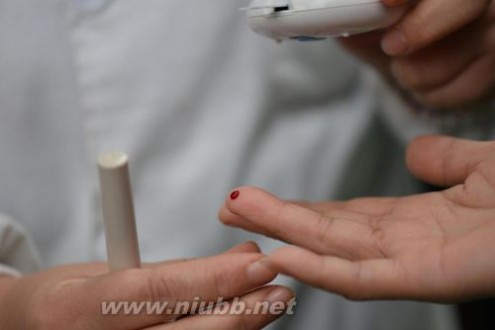
糖尿病症状(典型的糖尿病症状包括多饮、多尿和不明原因的体重下降)并加上血糖检查情况:
随机血糖(指不考虑上次用餐的时间,1天内的任意时间血糖)≥11.1mmol/L;
或者空腹血糖(指空腹状体至少8小时没有进食热量)≥7.0mmol/L;
或者葡萄糖负荷后2小时血糖≥11.1mmol/L就可以判定为糖尿病。
备注:无糖尿病症状者,需要另日重复进行测定血糖以明确诊断。
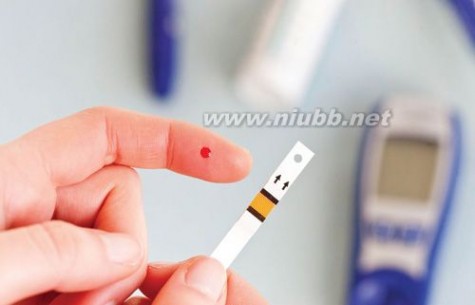
3、Ⅰ型糖尿病症状
Ⅰ型糖尿病多好发于轻壮年,一般年龄小于三十岁,起病突然,三多一少症状表现明显(多饮多尿多食消瘦症状明显),血糖水平高,不少患者以酮症酸中毒为首发症状,血清胰岛素和C肽水平低下,ICA、IAA或GAD抗体可呈阳性。通常情况下单用口服降糖药无效,需用胰岛素治疗。

4、Ⅱ型糖尿病症状
Ⅱ型糖尿病常见于中老年人,其中肥胖者发病率高,并且多会伴有高血压,血脂异常、动脉硬化等疾病。Ⅱ型糖尿病一般起初发病症状不明显,早期无任何症状,或仅有轻度乏力、口渴,血糖增高不明显者需做糖耐量试验才能确诊。血清胰岛素水平早期正常或增高,晚期低下。

糖尿病的诊断标准_糖尿病诊断标准
糖尿病是1种与遗传和多种环境因素相关联的以慢性血糖水平增高为特征的代谢紊乱综合征。那么糖尿病的诊断标准是什么呢?
5、妊娠期糖尿病
妊娠期糖尿病是指在妊娠过程中初次发现的任何程度的糖耐量异常,不过扩妊娠前已知的糖尿病患者,由于妊娠糖尿病患者病中可能出在其(www.61k.com)他类型糖尿病,只是在妊娠中显现而已,所以要求再产后6周以上重新按照常规诊断表现进行确认。

三 : 世界卫生组织诊断糖尿病的标准
近20年以来,国际上对糖尿病病因以及并发症方面研究取得了大量成就,加深了对糖尿病的认识,在此基础上美国糖尿病学会(ADA)和世界卫生组织 (WHO)于1996年和1997年先后提出了对现行WHO1980~1985年的诊断和分型的修改。WHO1999年咨询报告和国际糖尿病联盟-西太区(IDF-WPR)委员会正式认可了这些修改。中华糖尿病学会也于1999年正式采用这一新的诊断标准和分型,并于当年开始实施。
在新的糖尿病诊断标准中降低了空腹血糖的指标,并提出了空腹血糖损伤(IFG)概念。降低空腹血糖标准是美国糖尿病协会1997年提出的,他们发现空腹血糖 7.8mmol/L时,餐后2小时血糖多在12.8~13.9mmol/L之间,与原来餐后2小时的血糖标准(11.1mmol/L)不能吻合。修改后的血糖标准使空腹和餐后2小时得到了统一。同时也有利于及时发现糖尿病。这里特别说明的是IFG和糖耐量损伤(IGT)都是介于糖尿病人和正常人之间的1种状况。
最新糖尿病诊断标准
类别 | 血浆 | 全血 | ||
静脉 | 毛细血管 | 静脉 | 毛细血管 | |
(糖尿病) | ||||
空腹 | >=7.0 | >=7.0 | >=6.1 | >=6.1 |
餐后2小时 | >=11.0 | >=12.2 | >=10.0 | >=11.1 |
(糖耐量损伤) | ||||
空腹 | 6.1-6.9 | 6.1-6.9 | 5.6-6.0 | 5.6-6.0 |
餐后2小时 | 7.8-11.0 | 8.9-12.1 | 6.7-9.9 | 7.8-11.0 |
有典型糖尿病症状(多尿、多饮和不能解释的体重下降)者,任意血糖≥11.1mmol/L或空腹血糖(FPG)≥7.0mmol/L,为糖尿病患者。
空腹血糖(FPG)<6.11mmol/L并且餐后2h血糖(2hPG)<7.77mmol/L,为正常。
餐后2h血糖(2hPG)>7.77mmol/L,但<11.1mmol/L时为糖耐量损伤(IGT),空腹血糖(FPG)≥6.11mmol/L,但<6.99mmo/L时为空腹血糖损伤(IFG)
在我国医生在作出诊断时往往要结合临床症状加以考虑,如果有症状只要有一次空腹或餐后血糖达到上述糖尿病诊断标准,即可判定为糖尿病。如果完全沒有糖尿病症状,就需要空腹和餐后血糖同时达到上述标准,才可以判为糖尿病。
世界卫生组织诊断糖尿病的标准
1980年及1985年世界卫生组织(WHO)关于糖尿病的诊断标准:
(1)有糖尿病症状。具备下列任何一项就可以诊断为糖尿病:①空腹血糖≥7.8mmol/L;② 一日中任何时候血糖≥11.1mmol/L;③空腹血糖<7.8mmol/L,但口服75g葡萄糖耐量试验2小时血糖>11.1mmol/L。
(2)无糖尿病症状。具备下列任何一项就可以诊断为糖尿病:①两次空腹血糖≥7.8mmol/L ;②第一次口服75g葡萄糖耐量试验的1及2小时血糖均≥11.1mmol/L,重复一次葡萄糖耐量试验2小时血糖≥11.1mmol/L或重复一次空腹血糖≥7.8mmol/L。
(3)糖耐量减低。空腹血糖<7.8mmol/L,口服75g葡萄糖后2小时血糖在7.8~11.1mmol/L 之间者。
妊娠糖尿病诊断参照上述标准。
另外,1979年美国卫生实验院糖尿病资料组(NDPG)提出的糖尿病诊断标准与WHO基本相同,不同点在于:
其一,NDPG强调,不论是糖尿病还是糖耐量减低除服糖后2小时血糖值超过诊断标准外,还须在空腹及服糖后2小时之间即服糖0.5小时、1小时或1.5小时血糖数值中有1个≥11.1mmol/L才能诊断。
其二,NDPG诊断妊娠糖尿病的标准不同于WHO的标准。
目前世界各国已广泛应用世界卫生组织及美国国家糖尿病资料组的糖尿病诊断标准。为便于与世界各国交流及具有国际间的可比性,全国糖尿病研究协作组于1982年建议采用世界卫生组织诊断糖尿病的标准。
什么是糖尿病?
糖 尿 病
▲血糖高过正常水平就是糖尿病
糖尿病是一组由于遗传和环境因素共同作用下,以高血糖为特征的代谢性疾病。糖尿病的主要特征为持续的高血糖,这种高血糖主要是由于胰岛素分泌不足或胰岛素抵抗或两者同时存在所引起的。
▲ 糖尿病2000年前就有
糖尿病并不是1种刚刚被发现的疾病。在我国的传统医学中将其称为“消渴病”。两干多年前中国《黄帝内经》已有关于糖尿病的记载。我国隋代发现糖尿病尿甜,并有水果气味的现象。这是世界上最早的糖尿病尿甜、有水果气味的文字记载,比西医发现糖尿病尿甜早一千多年。
▲糖尿病一词来自西医
糖尿病一词来自西医,他的英文全称为Diabetes andmellitus。二千多年前的古希腊医生Aretaeus 观察到某些病人有多饮多尿的现象,当时他形象地将这种现象命名为Diabetes。Diabetes意思是说患者多饮,尿频得如同液体在1个虹吸弯管中不停地流动,比喻人体就象管子一样,一头吸水,另一头放水,水在他身体不停地流过。1675年英国医生ThomasWillis发现糖尿病尿甜,并使用mellitus这个术语,意思是说“甜如蜜”。18世纪末英国人JohnRollo和德国人Johan PeterFrank在世界上首次在医学论文中使用mellitus来描述尿甜,并把mellitus这一词语和Diabetes放到了一起,形成Diabetes and mellitus(糖尿病)的病名概念。从此,以多饮多尿、尿有甜味为主诉的糖尿病病名产生了,并一直沿用至今。
▲“三多一少”为典型症状
一般情况下糖尿病人还会出现典型的“三多一少”症状,即多尿、多饮、多食及体重减轻。並不是每个糖尿病人都会表现出“三多一少”症状,研究发现大约只有一半的2型糖尿病人才有症状。
糖尿病长期不能很好的控制将会导致各种组织,特别是眼睛、肾脏、神经、心脏及血管等受到损伤,最终导致功能缺陷和衰竭等并发症。出现糖尿病并发症时人体往往会表现多种多样的症状,如皮肤骚痒、神经疼痛、多汗、腹胀、便秘、水肿、阳萎、月经失调等等。
▲尿糖高不等于有糖尿病
对于糖尿病,人们存在许多错误认识,比较典型的就是认为尿里有糖就称为糖尿病,这种理解是片面的。
检测尿糖一般采用尿糖试纸进行,根据试纸颜色深浅来判断尿中糖含量的高低。但是在很多种情况下,用尿糖试纸检测的结果是不准确的。因为尿中有不少物质具有还原性,如尿酸、维生素C或从尿中排出的药物比如水杨酸盐(如阿司匹林)、异烟肼、青霉素、强心甙、噻嗪类利尿剂等等,当他们在尿中浓度升高时,都可能造成尿糖定性实验得出假阳性结论。
另外,少数正常人在摄入大量的碳水化合物(比如糖水.米饭等)后,由于小肠吸收过快而负荷过重,可出现临时性尿糖;还有1种叫肾性尿糖,是1种与遗传有关疾病,这类患者无论何时尿中都有糖分,但是血糖並不高;某些正常孕妇在妊娠后期及哺乳期尿中可能有乳糖出现,也可能引起尿糖阳性。还有许多类似的情况,所以不能以尿糖作为衡量是否患有糖尿病的标准。判断糖尿病的唯一标准就是高血糖。
血糖、尿糖和胰岛素
▲ 血糖就是血液中的葡萄糖
血糖就是血液中的葡萄糖,血糖值表示血液中葡萄糖的浓度。
健康人的空腹血糖应该在3.3-6.1毫摩尔/升,而餐后2小时血糖不应超过7.8毫摩尔/升,1个人的血糖随时随地都在这个正常范围内变化着,每1个时刻测试到的血糖都不完全相同。
▲ 血糖代表单位有2种
血糖的代表单位有2种表示方法,意义都是一样的。1种是毫摩尔/升(mmol/L),另1种是毫克/分升(mg/dl)。2种表示方法之间是可以换算的:
所求毫克/分升=已知毫摩尔/升×18
所求毫摩尔/升=已知毫克/分升×0.056
比如1个人的血糖为6.8毫摩尔/升,要换算成时成毫克/分升时,可以这样计算:6.8毫摩尔/升×18=122.4毫克/分升。
▲血糖是身体的主要能源
血糖是身体的主要能源物质,他驱动人体完成每件事。从走路、吃饭、工作到呼吸,甚至消化食物都离不开能量。换句话说,葡萄糖是人体生物"汽油",他是保证人体各个器官正常运转的基本物资。
▲血糖主要来源于食物
血糖主要来源于食物,食物的主要成分是碳水化合物、蛋白质和脂肪。我们吃的米、面、薯类、糖、水果、馒头等这些含碳水化合物多的食物在体内经过一系列转化,最终会变为葡萄糖,并吸收入血,成为血糖。食入的蛋白质、脂肪在代谢过程中分别有58%和10%也会转变成葡萄糖(血糖)。由此糖尿病人可以清楚的认识到控制饮食在治疗糖尿病中的重要性。
另外,肝糖原的分解、肝中糖异生作用也能提供一部分血糖。
▲ 影响血糖升高的因素多
影响血糖的因素很多,比如糖尿病病情恶化、进食过多、吃油腻性食物过多、吃零食、运动量减少、腹泻、感冒、发热、感染、情绪波动、创伤、天灾、人祸等意外事件以及疲劳过度,生活、工作压力过大,经常有应酬,喜欢刺激性夜生活等等这些因素都会使血糖升高。知道这些因素对血糖有影响,那么平时生活就会科学的安排生活,从而保持健康的身体,减少高血糖对身体的侵害。
▲尿糖是指尿中的葡萄糖
尿糖是指尿中的葡萄糖。正常人每天可从尿中排出微量的葡萄糖,约32~93mg,一般尿糖常规检验不能测出。每天尿中排出葡萄糖超过150毫克,则尿糖试验阳性。一般情况下,血糖和尿糖之间是有关系的,也就是血糖越高,尿糖也高,自然尿糖试纸上的加号也越多。血糖和尿糖之间的关系如下:
血 糖: | <9.72 | 9.7 ~11.1 | 11.1~13.9 | 13.9~16.7 | 16.7~19.4 | >19.4 |
尿糖加号 | - | ± | + | ++ | +++ | ++++ |
上述这种关系并不宜每1个糖尿病人,特别是有动脉硬化的老年人,这些人的肾糖阈可能升高,也就是血糖虽然已经超过11.1毫摩尔/升,但尿糖还可能是阴性的。有关尿糖与糖尿病的关系前面已经有介绍,这里不再繁诉。
▲胰岛素是唯一能够降低血糖的激素
胰岛素是人体唯一具有降低血糖功能的激素。胰岛素的正常分泌和作用可以使血糖维持在正常的范围。
胰岛素由人体胰脏中胰岛β细胞合成并分泌的。正常人时刻都有胰岛素的分泌,每小时基础分泌量为0.5~1.0单位。正常人吃饭后,血糖升高,胰岛素的分泌量也相应增加5~10倍。胰岛素分泌量的增加,可以使我们进餐后吸收的血糖,被身体利用。没有胰岛素或胰岛素的功能不好,糖就不能进入细胞,糖不能进入细胞便滞留在血液中,造成血糖升高。高血糖就意味着葡萄糖滞留在血液中,转化不了人体需要的能量,并且侵害人体健康,包括心脏、血管以及神经系统等。
另外,胰岛素在促进氨基酸和脂肪酸在体内的代谢和贮存中也起到重要作用。
▲胰岛素有特殊的调节血糖机理
胰岛素是1种特殊的激素,他不能直接发挥作用,必须和细胞上的胰岛素受体紧密结合,并形成胰岛素——受体复合物后,才能产生生理效应。
胰岛素受体是1种特殊的蛋白,主要分布在肝脏、肌肉、脂肪等组织的细胞膜上,它对胰岛素特别敏感,而且识别性极强。人们常常把胰岛素比喻为钥匙,把胰岛素受体比喻成一把锁,只有胰岛素的钥匙才能打开胰岛素受体这把锁。胰岛素发挥降血糖的过程就好象用钥匙打开锁,使细胞的大门打开,血流中的葡萄糖迅速进入细胞内并被利用,血糖随之下降的过程。
在相同数量胰岛素情况下,胰岛索受体数量越多,结合的胰岛素就越多,胰岛素降血糖的能力就越强。胰岛素和受体结合的越紧密,我们说它亲和力强,胰岛素的降血糖作用就强。如果胰岛索受体数量减少或亲和力降低,胰岛素的降血糖作用就会减弱,正常量的胰岛素不能完全发挥降血糖的作用,临床上称为胰岛素抵抗。
科学研究表明2型糖尿病人体内缺乏GTF后就会导致胰岛索受体数量减少或亲和力降低。目前,胰岛素抵抗已经成为2型糖尿病的重要发病机制。
糖尿病诊断和分型
▲ 糖尿病诊断新标准已经启动
近20年以来,国际上对糖尿病病因以及并发症方面研究取得了大量成就,加深了对糖尿病的认识,在此基础上美国糖尿病学会(ADA)和世界卫生组织(WHO)于1996年和1997年先后提出了对现行WHO1980~1985年的诊断和分型的修改。WHO1999年咨询报告和国际糖尿病联盟-西太区(IDF-WPR)委员会正式认可了这些修改。中华糖尿病学会也于1999年正式采用这一新的诊断标准和分型,并于当年开始实施。
在新的糖尿病诊断标准中降低了空腹血糖的指标,并提出了空腹血糖损伤(IFG)概念。降低空腹血糖标准是美国糖尿病协会1997年提出的,他们发现空腹血糖7.8mmol/L时,餐后2小时血糖多在12.8~13.9mmol/L之间,与原来餐后2小时的血糖标准(11.1mmol/L)不能吻合。修改后的血糖标准使空腹和餐后2小时得到了统一。同时也有利于及时发现糖尿病。这里特别说明的是IFG和糖耐量损伤(IGT)都是介于糖尿病人和正常人之间的1种状况。
▲ 最新糖尿病诊断标准
(一)糖尿病
1.有典型糖尿病症状(多尿、多饮和不能解释的体重下降)者,任意血糖≥11.1mmol/L,糖尿病。或
2.空腹血糖(FPG)≥7.0mmol/L,糖尿病。
(二)正常
3.空腹血糖(FPG)<6.11mmol/L,正常。并且
4.餐后2h血糖(2hPG)<7.77mmol/L,正常。
(三)糖耐量异常
5.餐后2h血糖(2hPG)>7.77mmol/L,但<11.1mmol/L时为糖耐量损伤(IGT);
6.空腹血糖(FPG)≥6.11mmol/L,但<6.99mmo/L时为空腹血糖损伤(IFG)
在我国医生在作出诊断时往往要结合临床症状加以考虑,如果有症状只要有一次空腹或餐后血糖达到上述糖尿病诊断标准,即可判定为糖尿病。如果完全沒有糖尿病症状,就需要空腹和餐后血糖同时达到上述标准,才可以判为糖尿病。
▲什么是OGTT?
OGTT是葡萄糖耐量试验的英文缩写。意思是人体通过服用葡萄糖后检测血糖的1种方法,能提高糖尿病的检查出率。这种试验应该在空腹10~14小时后进行。先检测一下空腹血糖,然后在5分钟内喝下含有75克葡萄糖的300毫升水,然后再抽血分别检查喝糖后30分.1小时.2小时的血糖值,以此来判断是否患有糖尿病。
▲糖尿病分型上的误区
人们往往有这样的认识,2型糖尿病比1型糖尿病严重,这种观点是错误的。糖尿病的分型不是按照糖尿病的严重程度,而是依据糖尿病的发病原因进行的。所以在生活中你就会遇到有些2型糖尿病人不用打针、也不用吃药,而身体也是非常好的,而有些2型糖尿病人却各种并发症缠身,甚至瘫痪、失明、中风等等。同样,有许多1型糖尿病人虽然每天必须注射胰岛素,但是身体仍然非常健康的例子。
▲ 糖尿病最新分型方案
糖尿病最新分型方案是按照糖尿病病因进行的,基本反映了近年来对糖尿病病病因方面研究的进展。新分型在名词上取消了原名词“胰岛素依赖型糖尿病”和“非胰岛素依赖型糖尿病”以避免混淆按治疗分型的概念。保留1型和2型名词,不再使用罗马数字I和Ⅱ。新的分型方案将糖尿病分为四种类型,即1型糖尿病、2型糖尿病、妊娠糖尿病和其他特殊类型糖尿病。
◇1型糖尿病
由于自身免疫破坏胰岛β细胞致其功能缺陷,胰岛素分泌的数量不能满足身体需要。
病人必需注射胰岛素才能维持身体健康,一旦中止胰岛素就会威胁生命。此种类型糖尿病人发病人数不多,一般不到糖尿病总人数的10%,常发病在儿童和青少年阶段,成人较少。
◇2型糖尿病
由胰岛素抵抗为主伴胰岛素分泌不足或者胰岛素分泌不足为主伴胰岛素抵抗所致的糖尿病。
目前新诊断的糖尿病人多数为此类型,约占糖尿病病人总数的90%。发病年龄多数在35岁以后,但目前有年轻化的趋势,在美国已经发现在6~14岁肥胖的小孩中就有2型糖尿病发生的。
多数2型糖尿病人胰岛β细胞分泌胰岛素数量是正常的,甚至超过正常人水平,也有一些2型糖尿病人胰岛素分泌数量不足。
胰岛素抵抗在2型糖尿病的发生和发展的过程中具有重要作用。胰岛素抵抗是指身体对胰岛素反应不良,有胰岛素而作用效果(如降低血糖)不好。根据Haffner的研究报告表明92%的2型糖尿病人存在胰岛素抵抗现象。胰岛素抵抗不但会引起血糖升高,而且还是糖尿病并发症的助虐者。
2型糖尿病起病缓慢、隐匿,多数病人没有明显的症状,部分病人是在健康检查或检查其他疾病时偶然发现的。多数病人在控制饮食及口服降糖药治疗的基础上就可以很好的控制血糖,保持身体健康,一般不需要注射胰岛素进行治疗。
◇3.妊娠糖尿病
妊娠妇女原来未发现糖尿病,在妊娠期,通常在妊娠中期或后期才发现的糖尿病,称为妊娠糖尿病。
目前妊娠糖尿病的发病率不断上升,近期江苏南京妇幼保健院对该院3000多对有妊娠期糖尿病高危倾向的孕妇进行筛查时,结果发现25%以上的孕妇血糖有异常,约5%的孕妇患上妊娠期糖尿病。因为妇女孕期内内分泌会发生较大的变化,对糖的代谢能力减弱,如果饮食不合理非常容易诱发糖尿病。妊娠期糖尿病不仅会损害孕妇的肾、眼等多脏器,而且对胎儿也可产生一系列病变性影响,如畸胎、巨大儿、围产儿死亡率高、新生儿低血糖等。孕期一定要合理安排饮食,少食多餐为宜,应以黄瓜、西红柿等低糖的水果为主,体重的增长也要控制在10~15公斤以内,有糖尿病家族史者更应该经常检查。
◇4.其他特殊类型糖尿病
(1)β细胞功能缺陷,如MODY。
(2)胰岛素作用遗传缺陷,如胰岛素基因及受体异常。
(3)胰外分泌疾病,如慢性胰腺炎、肿瘤等,取消1985年的营养不良性糖尿病。
(4)其他内分泌病所致者,如生长激素瘤等。
(5)药物或化学性
(6)病毒感染,如先天性风疹病毒等。
(7)特殊免疫调节异常,抗胰岛素受体抗体。
(8)其他伴糖尿病的遗传性代谢病,如血色病等。
谁容易患糖尿病
▲ 有糖尿病遗传史者
糖尿病是有遗传性的。早在70年前,医学界就发现糖尿病病人的亲属中,糖尿病的发生率显著高于普通人。如果自己的父母.兄弟姐妹.或其他亲属中有糖尿病的,那么自己患糖尿病的可能性很大。
2型糖尿病人的遗传性要比1型糖尿病人高。单卵孪生子患病一致性几乎达100%。异卵孪生子患病一致性为17%。如果父母都是糖尿病患者,其子女中50%有糖尿病,12%有糖耐量异常。到目前为止,大多数2型糖尿病还沒有着明确的相关基因,已经明确的单基因突变引起的2型糖尿病不到5%。所以,目前声称利用基因治疗糖尿病是不客观的。
▲肥胖者
Coldite等在1995年报道11428名年龄在30~55岁的妇女14年随访研究,结果表明体重指数在23~25(中度肥胖者)之间的妇女患2型糖尿病的危险性是体重指数小于22(正常)的妇女的4倍,体重指数大于35的人群患2型糖尿病的危险性是正常人的93.2倍。体重指数是评价肥胖的1种指标,他等于体重(公斤)除以身高(米)的平方。
在肥胖患者中中心性肥胖的人更容易患糖病。中心性肥胖就是平时我们所说的“将军肚”人士,他们的具有细胳膊、细腿、肚子大等特征。这种肥胖对身体不好,因为这些人的脂肪包围在心脏、肝脏、胰脏等重要器官的周围,所以患冠心病、脂肪肝和糖尿病的危险性要高得多。对于中心型肥胖有些专家将其称为"苹果型"肥胖,可以用世界卫生组织的标准进行评价。也就是测量自己的腹部周长和臂部周长比来进行判断,如果男同志腹/臂>0.90,女同志>0.85就是中心性肥胖。身体越肥胖,胰岛素抵抗就越重,也就越容易患糖尿病和心血管疾病。
▲长期服用甜食,劳累、焦虑,精神压力大者
吃甜食本身不会引起糖尿病,但到了糖尿病种种条件基本具备时,大量甜食可能就是“促发剂”。会使已经疲惫不堪的胰岛象一匹累跨了的马一样,无法正常工作,血糖升高,发展成糖尿病。
糖尿病的促发剂还有紧张的生活、焦虑、劳累、精神压力、精神刺激、手术、外伤、感染、分娩、其他重大疾病、以及使用升高血糖的药物等等,这些都是导致糖尿病的诱因。
▲有胰岛素抵抗综合征者
胰岛素抵抗综合征是1988年Reaven在第48届美国糖尿病学会学术年会上提出的,当时称为X综合征。胰岛素抵抗综合征是指一组共同具有胰岛素抵抗的代谢性疾病。目前至少包括8个“高”与胰岛素抵抗综合征有关,这8个高就是高体重(肥胖或者超重).高血糖.高血压.高血脂(血脂异常).高血黏稠度.高尿酸.高脂肪肝发生率以及高胰岛素血症。在8个高中如果具备其中两项,即使目前血糖不高,也很容易的糖尿病。
▲其他
1.生过4公斤以上婴儿的妇女或妊娠时血糖异常者。
2.吸烟
3.有过高血糖或尿糖阳性者。
专家建议对下列无症状或诊断者需要重复检测空腹血糖或OGTT。
年龄>四十岁空腹血糖正常者,每年复查空腹血糖或每3年查糖耐量试验(OGTT)。下列情况应复查OGTT。
1.糖耐量损伤或空腹血糖损伤;
2.肥胖(超重20%或体重指数≥27);
3.一级亲属中有糖尿病者;
4.有妊娠糖尿病或分娩巨大婴儿(>4kg)史;
5.有高血压,140/90mmHg;
6.低密度脂蛋白(HDL)≤0.91mmol/l(35mg/d1),甘油三酯(TG)≥2.83mmol/l(250mg/d1);
糖尿病能根治吗
▲ 糖尿病不能根治
根治糖尿病这是每个病人及其家属的梦想,也是医学工作者的追求,但目前的医学水平,尚达不到根治糖尿病的目的。
目前没有任何1种中药或西药可以根治糖尿病,糖尿病的治疗必须是终身的。
▲根治糖尿病上的突破
国外最近几年在基因治疗、胰岛或β细胞移植方面取得了显著的成绩,这为根治1型糖尿病提供了希望。美国迈阿密大学的jay S.Skyler教授表示到2021年,也就是胰岛素发现100周年,人们至少在3个方面可以改善糖尿病的治疗,既人工胰腺、胰岛移植和基因治疗、疫苗预防1型糖尿病。
美国1996~2000年登记了4000多例胰腺移植,三年后仍有80%以上胰腺有功能,接近10年时间的随访仍发现约70~80%的移植胰腺是有功能的。
过去胰岛移植的最大问题是胰岛的生命力差,胰岛移植后不依赖胰岛素的比例少(8%),还需要依赖注射胰岛素。但加拿大的Edmonton研究,采用了许多方法提高胰岛生存率,有一部分病人不依赖胰岛素的时间超过2年。
今后人们也期望通过基因的办法来治疗糖尿病。通过基因调控的方法使普通细胞具备胰岛β细胞的特性,可感受血糖并根据血糖的情况分泌胰岛素。已经有研究在非β细胞中导入胰岛素原的cDNA,在细胞内进行转录和翻译,可产生胰岛素原分泌至细胞外。但是目前尚有许多问题没有解决,比如目前的治疗缺陷是没有胰岛素感受器,不能对胰岛素分泌进行调控,尚需要引入多种cDNA,包括胰岛素cDNA等,才能形成一系列具有β细胞特异性的基因表达特点。
而对于2型糖尿病的基因研究方面,目前存在许多问题,比如糖尿病是1个外显不全性疾病,具有复杂的病理生理机制,1个或几个基因的突变并不一定导致糖尿病的发生。
由此可见,距离根治糖尿病还有很长一段距离,而上述这些研究主要针对1型糖尿病人展开的。2型糖尿病的根治至今还是遥遥无期,但我们应该相信糖尿病总有一天会根治的。
可怕的并发症
认 识 并 发 症
▲糖尿病的多重损害
糖尿病本身并不可怕,可怕的是与其关联的急、慢性并发症和由其引起的巨额治疗费用。
糖尿病会造成病人微血管病变、大血管和神经发生病变。这些并发症是导致病人致死、致残的主要原因。
微血管病变主要指肾脏病变和眼底病变。大血管病变主要指脑血管、心血管和其他大血管,特别是下肢血管的病变。神经病变主要包括负责感官的感觉神经,支配身体活动的运动神经,以及管理内脏、血管和内分泌功能的自主神经病变等等。
糖尿病及其并发症不仅给病人的健康、家庭的幸福造成很大的不幸,同时也给家庭和社会带来沉重的经济负担。
▲并发症高发病率和死亡率
随着糖尿病患病率的增加,糖尿病大小血管并发症像心肌梗塞、中风、尿毒症等引起的死亡率也随之上升。美国的资料表明,与非糖尿病病人相比,糖尿病患者的缺血性心脑血管疾病的发病率高3倍,中风的危险高2.5倍,下肢坏死发病率高5倍,神经病变患病率高5倍,肾功能衰竭发病率高17倍,30~50%男性糖尿病人阳痿。并且每年有3~5%的糖尿病患者因并发症而死亡,这个数字正在日益扩大。据WHO估计到2000年将有440万人死于糖尿病,占世界总死亡率的9%,其中印度和中国死于糖尿病的人数将超过100万。
▲惊人的医治费用
在许多国家中, 糖尿病及其并发症已成为致死、致残并造成医疗费开支增高的主要原因。
如美国自1987年至1992年每年直接或间接用于糖尿病的经费开支从210亿美元增至920亿美元,占总体医疗费的12%。在美国4%的住院糖尿病病人消耗了总住院医疗费用的14.4%。在澳大利亚新南威尔州的一项调查证实,5%的住院糖尿病人消耗了该地区10%的医疗费用。我国糖尿病的治疗费用也以惊人的速度增加,据调查我国糖尿病人年人均医疗费用约为人民币9000元,意即我国一年仅用于糖尿病的医疗费高达360亿人民币,如不采取积极有效的防治措施,预计今后治疗费用将增加更快。
▲糖尿病控制的好坏与治疗费用直接相关
糖尿病控制的好坏与治疗费用直接相关。即血糖控制的越好,花费的金钱越少。一项调查表明,如果病人的糖化血红蛋白(HbAlc,1种表示在一段时期内血糖平均水平的指标)分别控制在6%、8%和10%时,一生用于医治糖尿病的费用分别为85697美元、91146美元和132253美元。
最近结束的欧洲八国的“欧洲2型糖尿病花费”研究结果表明:2型糖尿病如果出现大血管及微血管并发症时,其治疗费用增加三倍半。大部分费用花在住院上,占总费用的30~65%,而花费在口服降糖药方面的费用只不过占总开支的2~7%。这说明及早的治疗糖尿病具有很大的现实意义。
每位糖尿病人都应对糖尿病有正确的认识,学会科学的控制血糖,这样许多并发症都是可以避免的。今天多重视一些,明天就会少一些痛苦和经济损失。
▲我国糖尿病人治疗状况不容乐观
目前我国糖尿病人的治疗状况不容乐观。糖尿病防治资料收集项目(DCDCP)于1997年在亚洲六个地区开始展开,1998年扩展到十二个地区,我国共有4九个中心参与该研究。研究结果表明:我国多数患者空腹血糖、血脂和糖化血红蛋白处于发生糖尿病并发症的危险或高危状态,已经有36%的患者有神经病变,23%患者有眼底病变,32%患者出现白内障,11%的患者并发中风。对于每一位糖尿病人一定要对糖尿病给予充分的重视,并积极采取有效措施,以免遗憾终生。
为了让大家对糖尿病并发症有1个全面的了解,下面对一些常见的并发症简要介绍如下。
常见慢性并发症
▲眼睛病变
糖尿病很容易伤害病人的眼睛。糖尿病人眼部病变主要有3种,即视网膜病变、白内障和青光眼。
高血糖可引起视物模糊,经过严格控制血糖视力是可以恢复的。但是长期的高血糖得不到有效的控制,就会导致永久性视力减退,甚至失明。
美国的一项调查结果显示:新的合法失明成人中,11%是由糖尿病性视网膜病变引起。大约20%的2型糖尿病患者确诊为糖尿病时已有糖尿病性视网膜病变,主要因为2型搪尿病患者确诊时已经历了很长时间(大约10年),这段时间内高血糖已造成了视网膜病变。
白内障和青光眼也可导致失明。白内障在2型糖尿病患者中比非糖尿病组的患病率高50%,而青光眼发病危险性增加70%。在欧洲,90%的成年盲人的病因是糖尿病。在美国,糖尿病人失明是非糖尿病人的25倍。
糖尿病人最少每年到医院检查一次自己的眼底情况,便于及时了解自己是否出现眼部并发症。早发现早治疗可以避免许多悲剧的发生。如果你现在出现看东西模糊、眼前有固定或飘动的黑影出现等症状时,必须立即到医院就疹。
▲肾脏病变
糖尿病人肾病的病变会随病程延长、病情控制不良而逐渐增高。人群调查表明:20%一30%的患者伴微量白蛋白尿症,20%~30%有大量白蛋白尿症。临床持续蛋白尿预示着肾功能开始衰竭,最终导致终末期肾病。
在波土顿Josl诊所的1型糖尿病患者中,持续蛋白尿后10年有50%发生慢性肾功能不全。发生蛋白尿的主要危险因素是高血糖,其次为长病程、高血压和吸烟。约35%新发生的终末期肾病是由糖尿病引起。在美国,糖尿病患者是增长最快的需要进行肾透析和肾移植的人群。如1991年,48274例糖尿病患者接受肾透析或肾移植等替代治疗,并有17888例发展到终末期肾病。同年,糖尿病性终未期肾病死亡人数达1136l例。每年美国用于糖尿病终末期肾病的治疗费用超过20亿美元,尚不包括影响生产、安排失业的费用。
▲神经病变
人群调查显示,30%一70%的糖尿病患者伴有神经病变,主要累及周围神经和内脏自主神经。随病程延长,合并神经病变的发生率不断增加,2型糖尿病人中神经病变患病率比非糖尿病人高5倍。
神经发生病变后会造成人体感觉异常、减退甚消失,身体机能也会发生异常。有很多病人已经发生神经病变后,而自己没有意识到,这是极其可怕的。神经病变主要有2种,1种是周围神经病变,另1种是自主神经病变。
什么是周围神经病变呢?周围神经病变早期以感觉异常为主,下肢症状较上肢多见。比如感觉身体有异常的麻木、虫子爬行的感觉、触电的感觉、如同戴上手套的感觉,而有些人会出现刺痛,深入骨髓,有时剧痛的感觉如同截肢一样。严重神经病变会造成感觉减退或消失,这时侯病人即使皮肤碰破(手、足)、针刺也毫无感觉,此时一旦受到感染或烫伤(如洗脚时)很难治愈,以致发生坏疽而不得不进行截肢,导致残废。
自主神经病变会导致3种功能异常,胃肠道、心血管和泌尿生殖系统。常见的胃肠道功能紊乱有腹胀、恶心、呕吐、阵发性夜间腹泻、便秘或便秘腹泻交替出现,此时许多人会误认为得了胃肠炎。心血管常表现为心率加快、窦性心律失常。泌尿生殖系统紊乱常常令病人痛苦,比如会出现排尿困难、逆行射精、阳痿甚至不育等等。
阳痿是糖尿病常见的并发症,一般认为是由自主神经病变和血管病变所致,并合并有精神因素的作用。糖尿病阳痿约占男性糖尿病病人的30~50%,且随年龄增长发生率亦增加。女性也同样会出现性功能障碍。
▲心血管疾病
近30年来流行病学调查显示,糖尿病病人心血管系统疾病的发病率及死亡率约为非糖尿病病人的2~3倍。2型糖尿病患者中75%的人死于大血管病变。
糖尿病可以造成环绕心脏、四肢及脑部供血的动脉受伤,使得这些血管僵硬、官腔变细,形成血栓,因此导致血流减慢、甚至阻断血流,发生动脉硬化。动脉硬化的后果就是冠心病、中风和下肢坏疽。糖尿病人出现中风和心肌梗塞的发生率比正常人高2~6倍,中风反复发作会造成病人跛行,甚至瘫痪。
美国JoslinClinic统计显示54.6%的糖尿病病人死于心脏病。糖尿病人合并心脏病与没有糖尿病的人相比主要特点为发病年龄早,无性别差异,且常呈致命性。国外最新资料表明,没有糖尿病的病人30%是以心绞痛为首发症状,50%以心肌梗塞为首发症状,10%猝死为首发症状。但是对于糖尿病人就非常可怕,因为许多病人由于神经已经受损,对疼痛的反应能力降低,即使造成心肌缺血、甚至出现心梗时也没有心绞痛的感觉,所以就疹时已经错过抢救的最佳时机,死亡率自然很高。有研究表明糖尿病人心肌梗塞的抢救成功率是10%,而非糖尿病人的抢救成功率是90%,这足以证明糖尿病并发症的可怕。
另外,糖尿病人患高血压比正常人高1.5~2倍,有报道甚至高达4~5倍。欧洲35~54岁糖尿病人高血压患病率为30~50%。
常见急性并发症
糖尿病控制不好时,除了上述慢性并发症外,还会引起急性并发症。急性并发症主要有昏迷和感染2种情况。低血糖、糖尿病酮症酸中毒、糖尿病非酮症高渗性昏迷以及乳酸性酸中毒等都是造成糖尿病昏迷的主要原因。糖尿病人一旦出现上述并发症,必须及时抢救,否则威胁生命。
▲低血糖昏迷
1个人的血糖一般情况都不应该低于3.3mmol/L,当血糖值低于2.8mmol/L时患者就会出现低血糖反应。比如面色苍白、大汗淋漓、饥饿心慌、疲乏无力、双手颤抖、眩晕、烦躁不安等。如果血糖更低,或者低血糖持续的时间太长,患者就会出现精神和意识障碍,甚至昏睡、昏迷和死亡。
服药或注射胰岛素后没有按时吃食物、盲目加大降糖药物用量、少吃量、空腹饮酒等因素都可能增加低血糖发生的风险。降血糖药与心得安、水扬酸等药物同时服用也会增加低血糖的风险。
多数患者血糖低于2.7mmol/L时就应有临床症状。但对于有些老年患者,血糖低于正常值时,也没有明显的感觉,这是非常可怕的。
为了防止低血糖的发生,病人每天必须保证足够的主食(碳水化合物),饮酒要适量,同时将自己的运动时间、运动量、服用药物剂量与饮食多少的协调性做好。如果同时服用其他药物时也注意这种药是否有增强降血糖的作用。低血糖一旦发生,只要进食少量糖块、糖水或含碳水化合物高的食物,即可得到纠正。建议病人应及时地记录每次发生低血糖的时间,积极地查找发生的原因,并采取有效措施,防止再次发生。
▲糖尿病酮症酸中毒
糖尿病酮症酸中毒也是1种常见的并发症,其发病率占住院糖尿病病人的14%左右。在没有胰岛素之前,该症的死亡率高达70%,约占糖尿病患者死亡原因的40%。在胰岛素问世后,该病的死亡率明显下降,目前仅占糖尿病死亡数的1%以下。
导致该病的主要是由于身体缺乏胰岛素或胰岛素不能正常发挥作用,因而身体不能利用葡萄糖,只能依靠大量分解脂肪为肌体供应能量。脂肪分解的一部分的产物称为酮体,酮体产生过多,即不能有效利用,也难以完全排除体外,就会在血中大量蓄积,导致血液变酸,出现代谢性酸中毒,临床上称其为糖尿病酮症酸中毒。
出现糖尿病酮症酸中毒时病人原有症状明显加重,表现为显著的口渴、多饮、多尿、头昏、食欲下降,血压下降,呼吸中有烂苹果味。部分病人可发生嗜睡、神志不清,甚至昏迷,如果不能及时抢救,会造成病人死亡。
糖尿病酮症酸中毒是完全可以预防的,因为该病发生时一般有多种诱发因素。最常见的诱发因素为各种感染,比如伤风感冒、气管炎、肺炎,还有消化道、泌尿系统和皮肤感染等。饮食失调,特别是暴饮暴食也是该并发症的诱发因素。另外胰岛素不足、高脂肪饮食或者过于限制碳水化合物(每日主食少于2两)以及各种应激情况下都有可能造成糖尿病酮症酸中毒。
▲糖尿病高渗性昏迷
非酮症性高血糖高渗性糖尿病昏迷(简称糖尿病高渗性昏迷)约占糖尿病人的5%,其死亡率极高,在70年代以前可高达40%~70%,近年来由于提高了对急性并发症的警惕和认识,死亡率也高达15~20%。所以必须对该并发症给予高度的重视。
一般发病年龄在六十岁以上,有一半人原来不知道自己有糖尿病。各种使血糖升高、糖尿病加重的原因都能促使糖尿病高渗性昏迷的发生,其中最常见的是各种感染,某些药物如激素、各种利尿药,心得安等。引起失水、脱水的原因也可导致该并发症,如引水量不足、呕吐、腹泻等。肾功能不全的老年人也容易造成该病。
发病时患者主要表现为“三多一少”症状加重,皮肤干燥脱水严重,精神委靡不振,昏睡乃至昏迷,经常伴有抽搐、偏瘫、失语等症状。
及早发现糖尿病,严格控制血糖,慎用心得安、甘露醇、降压药等这些升糖和利尿的药物是预防该并发症的措施之一。糖尿病人特别要注意多饮水,一定不要限制饮水,以免造成脱水和血液浓缩。老年人一旦出现感冒、泌尿系统感染等必须及时治疗,否则也容易造成该并发症。
▲乳酸性酸中毒昏迷
乳酸性酸中毒昏迷是因体内乳酸堆积而发生的,也是糖尿病急性并发症之一。在所报道的特发性乳酸性酸中毒中,有50%为糖尿病患者。该并发症目前没有满意的抢救方法,死亡率达50%以上,尤其乳酸超过25mmol/L时,罕有幸存者,所以预防很重要。
乳酸性酸中毒临床在上没有特别的症状,就象一般的酸中毒,如果警惕性不高,很难发现。患者可能感到疲乏无力、腹痛、恶心呕吐、意识障碍等,重者出现昏迷。
乳酸性酸中毒主要常见于老年2型糖尿病患者,且伴有严重的心血管、肺和肾脏病变。其中年龄60~80岁占55%,年龄在四十岁以上的占90%。
凡是肝、肾功能不良患者服用双胍类药物时一定要慎重。苯乙双胍(降糖灵)与乳酸性酸中毒关系已经肯定,在美国已经禁止使用本药。尽量避免乙醇、木糖醇、水扬酸盐、异烟肼等药物。慎用心得安,以免诱发本症。
▲感染
糖尿病人由于代谢失调、抵抗力差,所以很容易发生感染,感染又可加重糖尿病,甚至危及生命。全国中医糖尿病研究协作组对1504例糖尿病人的统计,各种感染的发病率为46.8%。各种感染中呼吸系统感染发病率最高,其次是泌尿系统,老年糖尿病患者患病率明显高于年轻糖尿病人。
糖尿病人呼吸系统感染者,主要有肺炎、感冒、支气管炎、肺结核等。糖尿病人合并肺结核的发生率比非糖尿病人高2~4倍。
泌尿系统系统感染多数为膀胱炎和肾盂肾炎。尸解发现糖尿病合并泌尿道感染者约40.8%。资料表明糖尿病妇女比非糖尿病妇女泌尿道感染发生率高2~3倍。
约20%糖尿病人发生皮肤化脓性感染,在临床上可出现痈、疮、疖等,反复发作,有时侯可引发爆发性败血症,治疗上也比较困难。
早期诊断、早期治疗糖尿病是预防感染的根本。必须注意个人卫生和环境卫生,尽早发现和治疗局部损伤及感染病灶,防止感染继续蔓延。严格控制血糖是防止感染的重要手段,因为随着糖代谢紊乱得到正,机体抵抗力可增强,感染机会就会减少。
糖尿病的治疗
一但诊断患有糖尿病,许多病人会长日生活在忧虑、恐惧、悲伤之中,不知如何是好。虽然糖尿病目前不能根治,但是只要你对他有更多的了解,掌握必要的知识,采取有效的治疗措施,是完全可以控制的,并能保持身体健康,延年益寿。
糖尿病的治疗应该是综合性的。根据中国自己的实践经验,我国专家提出“五架马车”的治疗原则。他们分别是饮食治疗、运动治疗、药物治疗、糖尿病病情监测和糖尿病教育与心里治疗5个方面。糖尿病人只要按照上面5个方面去做就能获得良好的糖尿病控制,避免糖尿病急性和各种慢性并发症的发生和发展,享受健康人的生活。
为什么要控制血糖
严格控制糖尿病,可减少并发症的发生和发展。为了证实这一点,国际上作了大量的研究,最有名的是DCCT和UKPDS。
▲DCCT
“糖尿病控制和并发症防止研究(DCCT)”是美国和加拿大2个国家二十四个糖尿病研究中心共同进行的,于1993年结束,成果刊登在《新英格兰医学》杂志上。该研究历经10年(1983—1993),对1441例1型糖尿病患者分强化和常规治疗组进行观察。强化组严格控制血糖(糖化血红蛋白<7.0%)。结果表明:严格控制血糖(强化组)可使糖尿病性视网膜病变较常规组下降了54%和76%,尿蛋白排出率(UAER反映肾肾脏受损程度)减少了56%和34%,神经病变下降了57%和69%。由此可见,严格控制血糖的确可预防糖尿病微血管并发症,但此研究没有观察糖尿病人大血管并发症。
▲UKPDS
“英国前瞻性糖尿病研究(UKPDS)”是项针对2型糖尿病的研究,得到国际糖尿病学界高度重视,其成果在1998年第34届欧洲糖尿病学会年会上发表。这项研究共有二十三个中心参与,5102例糖尿病人作为观察对象,研究时间长达20年之久(1977年—1997年)。研究表明:严格控制高血糖会使总的糖尿病并发症减少12%,心肌梗死减少16%,糖尿病视网膜病变减少21%,肾脏并发症减少33%。
▲单纯降低血糖的思考
DCCT和UKPDS是糖尿病学发展中的2个历史性研究成果,人们对严格控制血糖有利于慢性并发症的防治已经不再怀疑。但是单一的严格控制血糖,虽然可以显著的降低糖尿病并发症的发生和发展危险性,但不能阻挡并发症的发生.发展进程,这也就预示除控制血糖外,影响糖尿病的其他因素也必需严格控制,如吸烟、控制血压等,尤其是胰岛素抵抗的治疗均不能忽视。
饮 食 治 疗
▲不进行饮食控制的治疗是无效的
饮食治疗是治疗糖尿病的最根本的办法,不进行饮食控制的糖尿病治疗是无效的。任何声称糖尿病人可以不限饮食是不负责的。
对于刚刚诊断为2型糖尿病的病人,必须经过一个月的饮食控制,同时配上适当的体育锻炼,这样对于很多的病人即可将血糖控制在理想水平,而无需服用任何降糖药物。即使是患病多年的糖尿病患者通过饮食控制,也可以减少口服降糖药物或胰岛素的用量。优良的饮食控制可以平稳血糖,更可以预防或改善各种各样危险的并发症。
▲饮食治疗的6个目标
饮食治疗要达到六个目标,这是由美国糖尿病学会提出的。
1.使食物摄入与胰岛素或口服降糖药及体力活动之间达到平衡,使血糖水平达到或尽可能接近正常水平。
2.达到最适的血脂水平。
3.提供适当的能量,使成人维持或达到合理的体重,对儿童和青少年则使之达到正常的生长发育速率;对孕期和哺乳期妇女或患消耗性疾病后恢复期的病人要有最适的营养。
4.防治和治疗糖尿病的危险性合并症,如严重低血糖或血糖过高。
5.预防和治疗糖尿病的慢性合并症,如肾病、自主神经疾病、高血压、高血脂症和心血管疾病。
6.通过最适当的营养来改善全面健康状况。
人们会从饮食中获得碳水化合物、蛋白质、脂肪、纤维、矿物质和维生素等,来满足身体需求。每个糖尿病人都应该明白饮食治疗的目的和意义,同时也应该学会根据自己的身体情况,计算自己每天应该摄入的热量为多少。并根据这些热量的数值,合理地利用营养交换份法,科学地安排自己的饮食。
运 动 治 疗
▲运动的八项益处
运动疗法是治疗糖尿病最根本办法之一。长期科学运动会为病人至少带来八项益处,应该引起大家的重视。
1.运动可以加强胰岛素的作用效果,降低血糖。2型糖尿病人通过科学的运动可以减少降糖药物用量或不用降糖药物就能很好控制血糖,1型糖尿病病人也可能减少胰岛素的用量。
2.运动可以降低血脂,减少并发症。研究表明运动可以增加高密度脂蛋白、减少低密度脂蛋白,从而有助于防止动脉硬化的发生,减少心脑血管疾病并发症。
3.运动可以减肥。有效的运动可以增强脂蛋白酶的活性,有效的加速脂肪的分解,使体内过剩的脂肪组织消耗,起到减肥作用。
4.运动可以降低血压。运动可以增加血管弹性,降低糖尿病合并的轻中度高血压,使收缩压和舒张压均下降5~10mmHg。
5.运动可以提高免疫力。体质差的病人通过锻炼能增强抗病能力,减少感染等并发症。
6.增强心肺功能、促进全身代谢。运动时可以促进血液循环,改善心肺功能和微循环,并能强壮身体,因而可以对糖尿病的并发症有一定的预防作用。
7.防止骨质疏松。运动可以防止老年人及女性更年期后的骨质疏松。
8.运动可以改善和提高生活质量。运动可以陶冶情操、增加生活乐趣、放松紧张情绪,使工作、学习精力更充沛、生活更充实,从而提高生活质量。
▲运动的风险
根据美国糖尿病协会分析,糖尿病人运动不当时,可能带来以下副作用:
1.血糖波动。运动量过大又没有及时加餐之际,很容易发生低血糖,有时还可能发生应激性血糖升高。
2.心脏缺血加重,甚至诱发心率不齐、心肌梗死或者心力衰竭。
3.血压波动。表现为运动中血压升高,运动后又发生体位性低血压。
4.微血管并发症加重。如增加尿蛋白,使糖尿病肾病加重。合并眼底视网膜病变者出血机会增加。
5.运动器官病变加重。如退行性关节炎病以及下肢溃疡的发生或加重。
当然,对于上述这些不良作用,只要掌握好适应证,加强运动的指导和及时的监测,是完全可以避免的。
▲哪些人不宜运动
运动虽然能为我们带来许多益处,但并非适合每一位糖尿病人。因为对于有些糖尿病人,不合适的体育运动可能增加其他疾病的风险,危害身体健康,应引起足够的重视。对于下列病人最好不要运动,或者征求医生意见,采取哪种运动合适。
1.糖尿病控制不佳,血糖很高或血糖波动太大的病人。
如果空腹血糖大于12mmol/L,有酮症,不适合运动。如果空腹血糖大于16.7mmol/L无酮症时运动也要谨慎。
2.有急性并发症的病人。如感染、酮症酸中毒等。
3.严重的眼底病变者。过量不适当的运动可以加重眼底病变,甚至造成眼底血管破裂出血,导致视力下降或突然失明。所以不适合从事运动量较大的体育锻炼。
4.严重的糖尿病肾病。过量的运动会使肾脏的血流量增多,增加尿蛋白的排出量,加重糖尿病肾病。
5.严重的大血管病变者。剧烈运动可以加重冠心病患者的心肌缺血,诱发心肌梗塞或心绞痛。
6.严重的高血压。血压控制在130/85mmHg以下时运动是较安全的。严重高血压的病人,在血压没有很好控制的情况下运动,很可能造成血压上升导致脑血管破裂,产生脑出血。
▲运动前最好要体检
每一位糖尿病人都应当到医院做一次全面的身体检查,尤其对四十岁以上的人特别重要。检测的项目包括:血糖、糖化血红蛋白、血压、心电图、肾功能、神经系统、心功能、眼底等。
如果有视网膜病变,不可以剧烈运动,否则会导致血管破裂,造成眼底出血或失明。如果检查出自己的心脏缺血或有其他器官异常就要在医生的指导下进行运动。
▲选择合适的运动方式
并非任何运动都有益健康,有氧代谢运动才是增进健康的最佳方式。有氧运动就是能增强体内氧气的吸入、运送以及利用的耐久性运动。在整个运动过程中,人体吸入的氧气和人体所需要的氧气量基本相等。有氧代谢运动特点是强度低、有节奏、不中断和持续时间较长,让人的呼吸有点急促,又不至于气喘吁吁。常见的种类包括:步行、跑步、骑车、游泳、扭秧歌、做健身操等。
1992年世界卫生组织提出:最好的运动方式是步行。根据新的研究表明,步行可以逆转冠壮动脉硬化斑快。步行还可以有效的预防糖尿病:每周步行3次,糖尿病比不运动组减少25%,每周步行4次者减少33%,每周步行5次者减少42%。由此可见运动的益处之大。
在生活中我们要争取一切运动的机会,减少静坐,少走的生活方式。很实际的措施就是少乘电梯,改爬楼梯,多走路少坐车,路远骑自行车。吃完饭后少坐在电视机旁看电视,而是到户外去散步等等。
▲饭后运动效果好
因为饭前运动容易造成低血糖,对身体不好。为避免对消化系统功能的影响,参加体育锻炼选在饭后半小时或一小时后开始进行比较适宜。运动的时间和运动的强度最好相对固定,切忌运动量忽高呼低。有糖尿病专家指出:糖尿病人必须坚持“三定”原则,包括定时定量的饮食,定时定量的运动或定时定量的服用降糖药物。只有此三者的关系协调好,才能保证血糖平稳,身体健康。
▲运动的准备
糖尿病人进行运动时应当做一些适当准备动作和逐渐停下来的过程。
每次运动前都要作好准备动作,包括5~10分钟的低强度有氧运动(慢跑、走路、骑车等)。准备动作使肌肉、心脏和肺部适应逐渐增加锻炼强度。
运动后也需逐渐平静下来,不要突然停止,一般采用放慢速度5~10分钟,同时做上肢活动,逐渐使心率恢复到锻炼前的水平。
另外运动时要选择合适的鞋和棉袜,保证鞋内没有沙子等异物。要随身携带一些水果糖、巧克力等,当出现血糖较低时及时服下,以免发生低血糖危险。最好不要在雨天、雪天或冬季早晚寒冷之际出门锻炼。国外统计,60%的猝死病人是在清晨寒冷刺激下突然死亡的,因为在寒冷空气的促使下,老年人很容易出现脑中风、心绞痛和心肌梗塞等疾病。
▲运动强度要达标
要想通过运动获得很好的效果,运动的强度必须达标。
只要运动时自己的最高心率(次/分)=170-年龄才可以。怎样测心率呢?很简单的办法就是运动结束立即把脉,数15秒钟的脉搏乘以4,就是一分钟心率。比如说今年你六十岁的话,运动后的心跳是110,加起来是170即可,这样的运动就是有氧运动。
运动量要循序渐进,也许自己能够达到要求的运动量,但在刚刚开始时是达不到的,经过一段时间后,才能逐渐达到。如果身体好,可以多一些,身体差,可以少一些,凡事都应量力而行,不应强求。如果有心绞痛,或有心率慢的心脏病,或有心力衰竭的病人,不要按此公式掌握活动量。要以不出现心绞痛,不引起呼吸困难,不出现身体不舒服为原则。
运动只有持之以恒,不要随意中断,才会收到好的效果。一般每周运动3次,每次持续30分钟;或每周运动4次,每次20分钟,就可以受到很好的效果。如果天天运动对身体更有益处。
糖尿病教育和心理治疗
▲糖尿病教育不可忽视
糖尿病教育在糖尿病治疗中的作用越来越大,目前与心里治疗共同称为1种方法,与饮食、运动、药物并列,可见其重要性。糖尿病教育可以是多种形式的。糖尿病人通过听专家讲座、读报刊、看糖尿病书箱,都可以获得更多的糖尿病常识,通过这些知识来指导生活,并解决生活中常见问题,从而保持身体健康。
糖尿病人通过学习糖尿病知识,可以带来许多益处。可以根据所学的知识能够正确处理治疗过程中出现的异常情况,比如低血糖的处理。也能够通过学习认识到糖尿病是不可根治,不至于听信江湖骗子之言,总想根治糖尿病。也可以通过学习知识,知道怎样更好地改善自己的饮食,设计治疗方案,既能享受美味,又可体验健康的快乐。通过学习,知道怎样运动更科学。通过学习能够明白降糖药物的益处和副作用,是否适合自己,药物的服用时间、每次的服用剂量以及药物的禁忌。在国外,专家提倡糖尿病人的治疗应该是个性化的,在治疗糖尿病的过程中,病人自身才是主角,这一切都得通过对糖尿病知识的学习而获得。
▲心里治疗作用大
在糖尿病的治疗中除了饮食、运动、药物之外,绝对不能忽视心理治疗的巨大作用。
愈来愈多的文献资料及临床事实均说明了心理因素与糖尿病的关系密切。有学者对4000例糖尿病患者进行调查统计,发现因精神创伤诱发糖尿病者占81%,其中怒、忧、思、愁等情感过程所占比例较大。有人对美国匹兹堡市进行糖尿病并发症的流行学研究,发现有大血管并发症的病人抑郁症状较重,生活质量下降。因下肢疼痛就诊的糖尿病神经病变的病人均有很大程度上患有抑郁症。多项资料均表明抑郁的糖尿病人比无抑郁的糖尿病人血糖水平显著升高。实际生活中,我们也有这样的经历,一旦自己生气、忧虑、紧张时,血糖就会升高。
科学研究表明恐惧、抑郁、忧虑、悲观.孤独等心理状态会使升高血糖的激素(如:肾上腺素等)的分泌增加,免疫力下降,使病情加重症状恶化,血糖增高。
糖尿病本身控制不佳会产生一些焦虑、烦躁、悲观苦恼等不良情绪,另一方面不良情绪又反过来影响本病的康复,如此反复形成恶性循环。以往人们一旦糖尿病病情控制不佳,往往谴责于饮食失控,服药不当以及不注意体育锻炼等,而很少注意到感情、心理因素对糖尿病康复的重要性。
在治疗糖尿病过程中要树立4个观念,这4个观念对控制糖尿病大有裨益。首先,要正确地认识糖尿病,这是克服心理障碍的关健。虽然目前的医学水平不能根治他,但仍然可以完全控制他,糖尿病人可以象正常人一样享受美好生活,在现实到生活中也有许许多多的糖尿病控制好的病人。其次,要消除害怕心理,克服畏难情绪,保持乐观精神,战胜糖尿病。第三,创造和谐的家庭与工作环境。要作到胸怀开阔、性格随和,遇事冷静,始终保持情绪稳定,即使遇到困难、打击也同样保持乐观的态度。第四,克服急躁情绪。自己的血糖高了就急躁,这种状态不好,因为即使急躁也解决不了问题。应该系统的学一些糖尿病知识,从自身的生活中查找高血糖因素,不断总结,不断实践,血糖总是可以降下来的。
药物治疗
▲什么人需要服用降糖药物
並不是每个糖尿病人都要用药物治疗,只有通过饮食、运动后血糖仍然未达标后才能采用药物疗法。特别是刚刚诊断为2型糖尿病的病人,应该饮食控制一个月,並坚持锻炼后,再根据血糖的数值,来决定是否采用药物治疗,这点非常关键。
▲中药与西药在治疗中的地位
糖尿病人常用的临床药物有3类:即中药、西药和中西药结合类药物。
临床上治疗糖尿病仍以西药为主,因为西药机理清晰、口服用量小、携带方便、降糖效果显著,所以他在控制血糖方面确实不可替代的优势。
我国中医历史悠久,博大精深,对糖尿病的认识已有两干多年的历史,在治疗糖尿病方面也有其独到之处,但从目前中药的降糖效果看,很难与西药(如胰岛素、磺脲类、双胍类药物)相比。实验表明,单凭中药要想把中度升高的血糖降下来,往往很难。但是,中医能够从人的整体出发,在改善病人的体质、消除自觉症状,预防和延缓并发症方面确实具有西药无法替代的优势。而目毒副作用较小。中药为了强化降糖作用,往往要添加一定量的西药(如常用的消渴丸,每10粒中就含有1粒优降糖成分)来达到预期效果,适合于2型糖尿病人,以及伴有慢性血管、神经并发症患者。目前没有任何1种中药或西药可以根治糖尿病。
▲常用西药分类
临床常用西药有5大类,他们是磺脲类、双胍类、a葡萄糖苷酶抑制剂类、胰岛素增敏剂类以及新型胰岛素促泌剂等。它们各自作用机理不同,所以会给不同的患者带来不同的益处,产生的副作用也均不相同。
磺脲类药物在二战中是1种抗菌药,后来偶然发现有降糖作用,並应用于糖尿病的治疗。他主要通过刺激胰岛β细胞释放胰岛素而发挥降糖作用,可增加或刺激胰岛素分泌数量、分泌速度,而且可以增高外周组织对胰岛素的敏感性。磺脲类药物不仅能降低升高的血糖,也会降低正常的血糖,容易导致低血糖,并且对于损失大量胰岛β细胞的1型糖尿病没有效果。磺脲类降糖药共有三代,甲磺丁脲(D860)、氯磺丙脲属于第一代。优降糖、美吡达、达美康、克糖利、糖适平等为第二代磺脲类降糖药。格列美脲属于第3类磺脲类降糖药。
双胍类降糖药也是临床最常用的降糖药物之一。1994年12月美国食品药品管理局才批准此类药物用于治疗糖尿病,双胍类药物可以抑制肠道对葡萄糖的吸收,促进血糖进入细胞,促进外周组织对血糖的利用,从而达到降低血糖的目的。双胍类降糖药主要代表药品有降糖灵、降糖片、美迪康、迪化糖锭、格华止、丁二胍等。
第3类降糖药为α葡萄糖苷酶抑制剂类。我们食用的米饭、馒头等这些含淀粉、蔗糖等碳水化合物的食物,在胃肠道内只有通过α糖苷酶的作用转化为葡萄糖、果糖等后,才能被吸收进入血液。此类药物可以通过抑制α糖苷酶来减少糖的吸收,控制餐后血糖的升高。主要代表药品有拜糖苹(又叫阿卡波糖),倍欣和米格列醇。
第4类药物为胰岛素增敏剂类(噻唑烷二酮类药物)。噻唑烷二酮类药物是1种新型的改善胰岛素抵抗类药物,美国FDA已批准罗格列酮和吡格列酮用于临床。根据其化学结构有下述几个品名:罗格列酮(rosiglitazone)、吡格列酮(Pioglitazone)、曲格列酮(troglitazone)、英格列酮(englitazone)等。
目前又有1种新型胰岛素促进剂—瑞格列奈。其作用和磺脲类药物相似。他促进胰岛素分泌的作用快而且短暂,降糖作用也较快而短,相对出现低血糖的机会也会减少。可以称为第5类。
▲磺脲类降糖药适用人群
体形较痩的病人选用该类药品较好,因为他刺激胰岛素的释放,结果会使病人体重增加,所以肥胖2型糖尿病人不适合使用。有以下情况者不适合选用此类药物:经饮食控制、运动疗法后,血糖控制满意的病人;1型糖尿病人;对磺胺药物和或磺脲类药物过敏的病人;妊娠患者;肝功能损害的病人慎重用;2型糖尿病人伴酮症酸中毒,高渗透性昏迷等急性并发症;伴手术、外伤、感染、高热、心脑血管疾病等应激动情况者;出现严重的急慢性并发症,如肺部感染、心肝功能紊乱、眼部肌神经病变、胃肠道疾病等;
▲哪些药物干扰磺脲类降糖药效果
许多药物会干扰磺脲类药物的作用效果,所以糖尿病人使用之际一定要引起注意。干扰磺脲类药物效果有2种,1种是增强降糖效果,1种是减弱降糖效果。
其中水杨酸盐、心得安、可乐宁.磺胺.利血平.氨基比林.保泰松及其衍生物、氯霉素、环磷酰胺、丙磺舒及酒精等与磺脲类药物合用时会加強磺脲类药物的降糖效果,应谨防低血糖发生。
而异博定、硝苯吡啶、噻嗪类利尿剂、速尿、利福平、苯巴比妥、苯妥英钠及口服避孕药等,又能减弱磺脲类药物的降糖效果。
▲双胍类降糖药适用哪些人群
主要适用于2型糖尿病人,尤其应作为肥胖的糖尿病人的首选药物。单纯用磺脲类药物血糖控制不好的,可以联合使用,与胰岛素合用也可。有以下情况者不适合选用此类药物:经饮食控制、运动疗法后,血糖控制满意的病人;2型糖尿病人伴酮症酸中毒,乳酸性酸中毒.高渗透性昏迷等急性并发症患者;有严重的心.肝.肾疾病的病人;伴心脑血管疾病及缺氧性疾病者;年龄大于65岁以上;伴手术.创伤.感染.高热.呕吐.腹泻.分娩等;合并有视网膜病变.神经病变.周围动脉闭塞而出现坏疽者。
▲降糖药物的副作用要清楚
尽管口服降糖药物对治疗2 型糖尿病是非常重要的,但是药物治疗无法替代饮食及运动治疗在治疗2型糖尿病中的重要作用,饮食及运动治疗是2型糖尿病治疗的基石。无论西药还是中药,都必须以饮食、运动为基础,只有这些措施仍不能很好的控制病情之际才考虑应用药物治疗。因为药物对调节血糖是有益的,但同时也可能对健康带来新的隐患。
磺脲类降糖药最严重的副作用就是低血糖反应。由于该类药物作用时间较久,尤其是优降糖,低血糖可较持久,难以纠正,可致低血糖昏迷,甚至造成生命危险。对于有心、脑、肾脏功能障碍的患者以及年老、体质差、营养不良、进食过少、活动量过大的病人,应该警惕低血糖的发生。磺服类的主要副反应还有胃肠道反应:食欲减退、恶心、呕吐、腹泻及腹痛等,药物减量后可以消退。皮肤反应有皮肤掻痒、红斑、麻疹样皮疹或斑丘疹等。这些皮肤反应于减少药量以后可以逐渐消退。
双胍类降糖药最大副作用是应用较大剂量时可致乳酸性酸中毒,必要时应监测血液乳酸浓度。胃肠道反应也是双胍类降糖药常见的副作用,如腹部不适、恶心、腹胀、腹泻等。出现上述反应可在吃饭时或吃饭后立即服用。
α葡萄糖苷酶抑制剂类药物服用后可有消化道反应,如胀气.排气等腹部不适。有严重肝.肾功能障碍最好不用以及18岁以下.妊娠及哺乳妇女禁用。
曲格列酮(troglitazone)是 噻唑烷二酮类药物,他可以改善胰岛素抵抗,在1999年改善胰岛素抵抗药物只有曲格列酮被批准上市。近几年又有其他一些改善胰岛素抵抗的噻唑烷二酮类药物批准使用。曲格列酮在治疗糖尿病的安全性上是1个很有争议的药品。据报道,在接受曲格列酮治疗的患者中,到1999年有26人因肝功能衰竭而死亡,包括国立健康研究中心进行的2型糖尿病预防试验中一位健康志愿者,有一位中年美籍非裔的中学教师,在随机接受曲格列酮的1月中,血清谷丙转氨酶浓度升高了23倍。虽然这时停用了曲格列酮,但是这个患者需要进行肝移植,不幸的是他与手术后第二天死亡。
▲降糖药物服用常识
上述磺脲类药物各有特点:优降糖的作用最强,对于年龄大于70岁的老年糖尿病患者应慎用,以免发生严重低血糖。达美康可用于防治糖尿引起的血管并发症。美吡哒的作用强度仅次于优降糖,但半衰期较短。糖适平95%经胆道排泄,故轻度肾功能不全的糖尿病患者可以选用糖适平。格列美脲对继发性磺脲类药物失效的2型糖尿病患者仍然有效,尤其是与胰岛素合用者,可减少胰岛素用量。
一旦在服用α糖苷酶抑制剂时发生低血糖,则不能用吃几块糖果饼干来解决,应该采用注射葡萄糖的方法。
◇服用时间很重要
服用时间要在进餐前20-30分钟服用,这点非常关键。餐后服用很容易造成餐后3-4小时发生低血糖,严重时可以出现昏迷、抽筋等。磺脲类药物也不能在睡前空腹服用,这样会造成夜间睡觉时发生低血糖,严重时由于病人会出现生命危险。
◇服用剂量要科学
磺脲类药物应从小剂量开始,尤其在老年患者中,同时密切监测血糖,有条件者治疗开始每天监测血糖,5-7天调整一次剂量。
任一磺脲类药物的每日用量不应超过其最大用量(优降糖15mg/d;达美康240mg/d);美吡哒30mg/d);糖适平320mg/d)。
在高血糖纠正后,应及时调整磺脲类药物的剂量,以尽量避免低血糖发生。
◇要全面了解适用症
▲糖尿病人注射胰岛素益处多
在西方许多国家倡导糖尿病人注射胰岛素,並用1个国家2型糖尿病人打胰岛素的比例来反映该国的糖尿病治疗水平。目前西方国家大约有40%的2型糖尿病人注射胰岛素,而我国相对应用的较少(约10%)。注射胰岛素可以为糖尿病人带来很多好处,他可以使糖尿病人各种代谢平衡(如糖、脂肪、蛋白、矿物质等)维持在正常水平,防止或延缓并发症的发生和发展。同时他的副作用也最小,因为注射胰岛素是1种生理疗法,对肝.肾.胃等的影响很少。
▲注射胰岛素不会上瘾
胰岛素是人体内唯一具有降低血糖功能的激素。对于1型糖尿病人而言必须要注射胰岛素,因为他们的胰岛功能已经严重衰竭,分泌胰岛素的量太少了,必须通过额外注射胰岛素来维持血糖平稳,保持生理健康,我想这点大家都可以理解。
但对于2型糖尿病人能否打胰岛素,许多人心存疑虑,认为一旦打上胰岛素就撤不下来,一辈子都得用,会上瘾的。这种认识是错误的,因为正常人体每天都分泌一定数量的胰岛素,用来调节血糖水平,由此可见胰岛素是我们人体必须的1种激素,而不是什么使人上瘾的麻醉药品。人体注射胰岛素能否撤下来要根据病人的身体情况而定,不能一概而论。临床发现有些病人使用胰岛素一段时间,如3~六个月后,胰岛功能会有所恢复,改用口服降糖药还有效,自然可以将胰岛素停下来。而有一些病人停用胰岛素后改服用降糖药仍然血糖很高,检测发现他的胰岛功能已经很差,自己分泌的胰岛素已经不能满足身体的需求,所以必须依靠注射外源胰岛素才能保持血糖正常,这与药物成瘾是两回事。
▲谁应该注射胰岛素
1型糖尿病人必须注射胰岛素。因为此类病人胰岛素分泌绝对不足,发病后必须尽快注射胰岛素治疗,并须维持终生。只要定期检测血糖,胰岛素用量准确,病人一样健康长寿。
2型糖尿病人通过饮食、运动以及药物等治疗后多数病人都会使血糖保持在理想水平,无需注射胰岛素。但是对于一些特殊人群或发生特殊疾病时必须采用胰岛素治疗。
1.出现糖尿病急性并发症时
糖尿病酮症酸中毒、糖尿病非酮性高渗透性昏迷以及糖尿病乳酸酸中毒等这些急性并发症发作时,为了抢救病人生命,必须用胰岛素治疗。一旦病情控制后,可以根据实际情况改服降糖药物。
2.降糖药物失效时
有些2型糖尿病人在患病几年后胰岛功能逐渐减退,此时口服最大剂量降糖药物,也沒有效果,血糖持续升高。必须注射胰岛素才能保持血糖平稳。
3.妊娠糖尿病或糖尿病人妊娠
糖尿病人妊娠或妊娠糖尿病人在整个妊娠期和生产时,由于服用磺脲类药物可以通过胎盘,对胎儿产生不利影响,所以需要用胰岛素进行治疗。
4.有较严重的慢性并发症者
如果糖尿病人有严重的糖尿病肾病.视网膜病变.神经病变.糖尿病足等并发症时,病人可能不宜服用药物或治疗效果不如胰岛素时,并且为防止双目失明.截肢.尿毒症等悲剧的发生时需要注射胰岛素。
5.糖尿病肝功能损害时
多数口服降糖药物需要通过肝脏降解排泄,肝脏功能的损害会影响这些药物的降解排泄,导致蓄积和低血糖。
6.紧急情况时
各种大手术.感染.外伤.脑血管意外.昏迷.休克等紧急情况下,糖尿病人对胰岛素的需要量增大或不能服用口服降糖药,此时需要临时注射胰岛素。
糖尿病监测
糖尿病人定期地进行身体检查也是非常重要的,通过检查可以及时地发现身体的异常情况,并能够及时的采取有效措施抑制病情的发展,这也是降低糖尿病人致残率和死亡率最有效的措施。
糖尿病人应做好八项检查,这八项就是血糖、血压、血脂、尿、体重、眼睛、心脏和脚。
▲检查血糖
血糖的检测有三项,即空腹血糖、餐后2小时血糖和糖化血红蛋白。
餐后2小时血糖是指进餐时第一口饭算起,并且平时服用的降糖药物正常服用,这两点非常重要。而有些病人常做错(或不吃药,或饭后计时)。
糖尿病人的血糖最好空腹控制在4.4~6.1mmol/L。餐后2小时4.4~8.8mmol/L为宜,老年人的血糖应放宽一些,因为血糖控制的过低造成低血糖的机会也会增加,容易出现心绞痛和脑血管意外。一般建议70岁以上的老人空腹血糖<7.0mmol/L,餐后2小时血糖控制在10.0mmol/L以下更好。
如果血糖控制不好,应经常检查,最好不超过一星期一次。一旦血糖达标后,也应一月复检一次。最近几年,糖尿病专家更加注意餐后2小时血糖的控制和监测,因为餐后2小时血糖与糖尿病的死亡率关系太密切了。根据DECODE研究结果表明餐后血糖对于猝死的预测意义大于空腹血糖,餐后血糖降低2mmol/L可以减少猝死的发生。餐后血糖水平越高者,降低餐后血糖减少猝死的效果越好。
糖尿病人血糖检测的另1个指标就是糖化血红蛋白。这是反映1~两个月平均血糖水平的一项指标。因为空腹或餐后血糖的检测受影响的因素很多,比如心情、饮食多少等等。糖化血红蛋白(HbAic)应每季度或半年查一次。糖尿病人最好控制在6.5%以下,如果超过7%,并发症的危险性会不断上升。
▲测血压
血压对糖尿病心脑血管并发症的预防意义重大。根据英国糖尿病前瞻性研究表明,严格控制血压可以使糖尿病总死亡率减少33%,脑卒中减少44%,心衰减少56%,眼底病变减少34%,由此可见血压达标的意义有多大。糖尿病人的血压控制在130/80㎜Hg以内最好。
▲测血脂
血脂异常的危害非常大,他不但能引起十分严重的脑、心脏和下肢血管的病变以及微血管和神经病变。同时还会造成“脂毒性”,最终造成胰岛衰竭。糖尿病人每年都应查1~2次血脂。主要查4项指标,即胆固醇(ChT)、甘油三酯(TG)、低密度脂蛋白(LDL)和高密度脂蛋白(HDL)。
糖尿病人血脂应控制在下列水平:
测血脂时最好前3晚不进食高脂多油的食物,如果作不到至少应在前一晚应控制高脂肪食品的摄入,否则会出现假的高血脂结果。
▲检测尿蛋白
每年检测一次尿中微量白蛋白,这是了解肾脏功能好坏的一项重要指标。糖尿病治疗发费最大的糖尿病肾病,也最痛苦,早发现,早治疗是最有效的预防措施,一旦出现持续微量白蛋白20~200微克/分,就表明出现了早期糖尿病肾病。应该及早进行治疗。
▲测体重
肥胖,超可以造成胰岛素抵抗,这时治疗糖尿病没有任何好处。
对于肥胖的评价有多种办法。
如果体重指数>24就是超重,>28就肥胖了。体重指数=体重的公斤数除以身高(米)的平方。
61阅读| 精彩专题| 最新文章| 热门文章| 苏ICP备13036349号-1